
Bezdech senny - przyczyny, objawy, leczenie. Czy bezdech senny może zabić?
Obturacyjny bezdech senny (OSA - obstructive sleep apnea) to choroba przejawiająca się powtarzającymi wielokrotnie epizodami zatrzymania oddychania lub znacznym spłyceniem wentylacji podczas snu. Leczenie bezdechu sennego obejmuje zmiany stylu życia, stosowanie aparatów CPAP, a w niektórych przypadkach interwencje chirurgiczne. Dolegliwość może prowadzić do licznych szkodliwych następstw, takich jak m.in. zmęczenie, problemy z koncentracją, nadciśnienie tętnicze, a nawet śmierć.
Bezdech senny - podsumowanie
- Przyczyny bezdechu sennego: Najczęściej wynikają z nadwagi, chorób układu oddechowego, czy anatomicznych wad górnych dróg oddechowych.
- Objawy: Chrapanie, przerywany oddech podczas snu, uczucie zmęczenia i senność w ciągu dnia.
- Konsekwencje: Nieleczony bezdech senny może prowadzić do poważnych problemów zdrowotnych, takich jak nadciśnienie, choroby serca i udar.
- Leczenie: Może obejmować zmiany stylu życia, stosowanie aparatów CPAP, a w niektórych przypadkach interwencje chirurgiczne.
e-Recepta Express
Do 1 godziny roboczej* Antykoncepcja stała, leki stałe, przedłużenie terapii w chorobach przewlekłych, leki na potencję.Antykoncepcja awaryjna
Do 1 godziny roboczej* Tabletka 'po', tabletka dzień po, tabletka do 72h, pigułka po.Czym jest obturacyjny bezdech senny?
Obturacyjny bezdech senny to choroba, do której dochodzi na skutek powtarzających się epizodów zamknięcia górnych dróg oddechowych lub ich zwężania na poziomie gardła, przy zachowanej pracy mięśni oddechowych.
Jak wygląda bezdech senny?
Bezdech senny powstaje w wyniku nadmiernego spadku napięcia mięśni odpowiedzialnych za drożność górnych dróg oddechowych, co prowadzi do przerw w oddychaniu trwających ponad 10 sekund. Te epizody mogą występować wielokrotnie w ciągu nocy, pogarszając jakość snu. Rozpoznanie bezdechu stawia się na podstawie wskaźnika RDI wynoszącego ≥5 przy objawach lub ≥15 bez objawów. U zdrowych osób do 5 bezdechów na godzinę snu mieści się w granicach normy.
Jak często występuje bezdech senny?
Na całym świecie częstość występowania obturacyjnego bezdechu sennego waha się w różnych populacjach od 2% do ponad 10%. W Polsce szacuje się, że dolegliwość występuje u 11,2% u mężczyzn i 3,4% kobiet.
Kogo w szczególności dotyka bezdech senny?
Osoby w średnim wieku
Szacuje się, że bezdech senny dotyka częściej mężczyzn po 40 r.ż. i kobiety po 50 r.ż. Ze względu na to, że tkanka tłuszczowa, odkładająca się na szyi, może uciskać gardło, zmniejszając jego światło, osoby z otyłością (kryterium - zwiększony obwód szyi, >43 u mężczyzn, >40 u kobiet) są szczególnie narażone na występowanie choroby.
Zmiany w budowie górnych dróg oddechowych
Kolejną grupą osób, która może być dotknięta dolegliwością są pacjenci, którzy wykazują zmiany w budowie górnych dróg oddechowych powodujące zaburzenie ich drożności (np. przerost migdałków podniebiennych, podniebienia miękkiego, nieprawidłowa budowa żuchwy, języczka, skrzywienie przegrody nosa).
Inne przyczyny bezdechu
Bezdech senny również częściej pojawia się u osób spożywających alkohol, przyjmujących leki nasenne czy miorelaksacyjne.
Jaki jest mechanizm prowadzący do bezdechu sennego?
Bezdechy i spłycenia oddechu są wynikiem zwężenia lub zamknięcia dróg oddechowych na poziomie gardła, gdzie brak jest podparcia kostnego. W czasie snu napięcie mięśni gardła maleje, co prowadzi do ich zwężenia i problemów z oddychaniem. To powoduje spadek poziomu tlenu, wzrost dwutlenku węgla i aktywację układu autonomicznego, co prowadzi do mikroprzebudzeń. Te krótkie przebudzenia przywracają swobodny przepływ powietrza.
Jak objawia się bezdech senny?
Choć obturacyjny bezdech senny to choroba, która objawia się w trakcie snu, wpływa jednak ona na ogólne funkcjonowanie pacjenta.
Do najczęstszych objawów w trakcie dnia zalicza się:
nadmierna senność;
uczucie zmęczenia;
poranny ból głowy;
zaburzenia pamięci, problemy z koncentracją;
zaburzenia libido;
depresja, zaburzenia emocjonalne (apatia, rozdrażnienie, zmienność nastroju).
Do objawów występujących w nocy zalicza się:
chrapanie, często głośne i z przerwami;
zwiększona aktywność ruchowa w trakcie snu;
wzmożona potliwość;
kołatanie serca;
oddawanie moczu w nocy;
ból w klatce piersiowej;
zgaga;
suchość w jamie ustnej;
nagłe wybudzenia ze snu;
trudności z zaśnięciem po wybudzeniu, bezsenność.
Jak wygląda diagnostyka bezdechu sennego?
Polisomnografia
Aby rozpoznać obturacyjny bezdech senny, powinno się przeprowadzić niezbędne badania. "Złotym standardem" w diagnostyce bezdechu jest polisomnografia, która jest najdokładniejszym badaniem snu.
Podczas tego badania, w trakcie całej nocy stan pacjenta jest oceniany przez zestaw czujników, który uwzględnia:
zawartość tlenu we krwi (klips zakładany zwykle na palec);
tętno (EKG);
przepływ powietrza przez nos i usta;
chrapanie (mikrofon);
elektroencefalogram (EEG) i elektrookulogram (EOG) – pozwala to na sprawdzenie, czy badany śpi i w jakiej fazie snu się znajduje;
ruchy kończyn.
Portable monitoring (PM)
Innym przydatnym narzędziem diagnostycznym jest urządzenie przenośne (PM, portable monitoring), które (ze względu na niższy koszt i łatwiejszą konstrukcję) również uznaje się za wartościowe. Jednak nie powinno się przeprowadzać tego badania u pacjentów z istotnymi chorobami współistniejącymi na przykład u chorych z umiarkowaną/ciężką przewlekłą chorobą płuc, niewydolnością krążenia, chorobami nerwowo-mięśniowymi, bezsennością, parasomniami, zespołem niespokojnych nóg, zaburzenia rytmu dobowego, narkolepsją i innymi.
Czym jest skala senności Epworth?
Skala senności Epworth jest to skala stosowana w ocenie zaburzeń snu, m.in. w diagnostyce zespołu obturacyjnego bezdechu sennego, polegająca na określeniu przez badanego (w skali 0-3) prawdopodobieństwa zaśnięcia w konkretnych sytuacjach życia codziennego, takich jak:
siedzenie lub czytanie;
oglądanie telewizji;
siedzenie w miejscu publicznym (zebranie, kino);
monotonna, godzinna jazda samochodem jako pasażer;
leżenie po południu;
siedzenie podczas rozmowy z inną osobą;
siedzenie w cichym i spokojnym miejscu po bezalkoholowym obiedzie;
prowadzenie samochodu, podczas kilkuminutowego oczekiwania w korku lub na czerwonym świetle.
Podczas udzielania odpowiedzi, wybiera się najbardziej odpowiednie liczby z poniższej skali:
0 = na pewno nie zapadnę w drzemkę;
1 = niewielkie prawdopodobieństwo drzemki;
2 = umiarkowane prawdopodobieństwo drzemki;
3 = bardzo duże prawdopodobieństwo drzemki.
Liczba punktów poniżej 10 oznacza brak nadmiernej senności, liczba punktów powyżej 14 świadczy o senności patologicznej, która powinna być oceniona przez lekarza
Jak wygląda leczenie bezdechu sennego?
Podstawą leczenia powinna być edukacja chorego odnośnie patofizjologii, czynników ryzyka, konsekwencji klinicznych OSA oraz sposobów terapii. Podczas rozmowy lekarza z pacjentem, powinien zostać poruszony temat korzystnego wpływu zmniejszenia masy ciała, aktywności fizycznej, higieny snu oraz konieczności unikania czynników ryzyka (np. alkoholu, nikotynizmu).
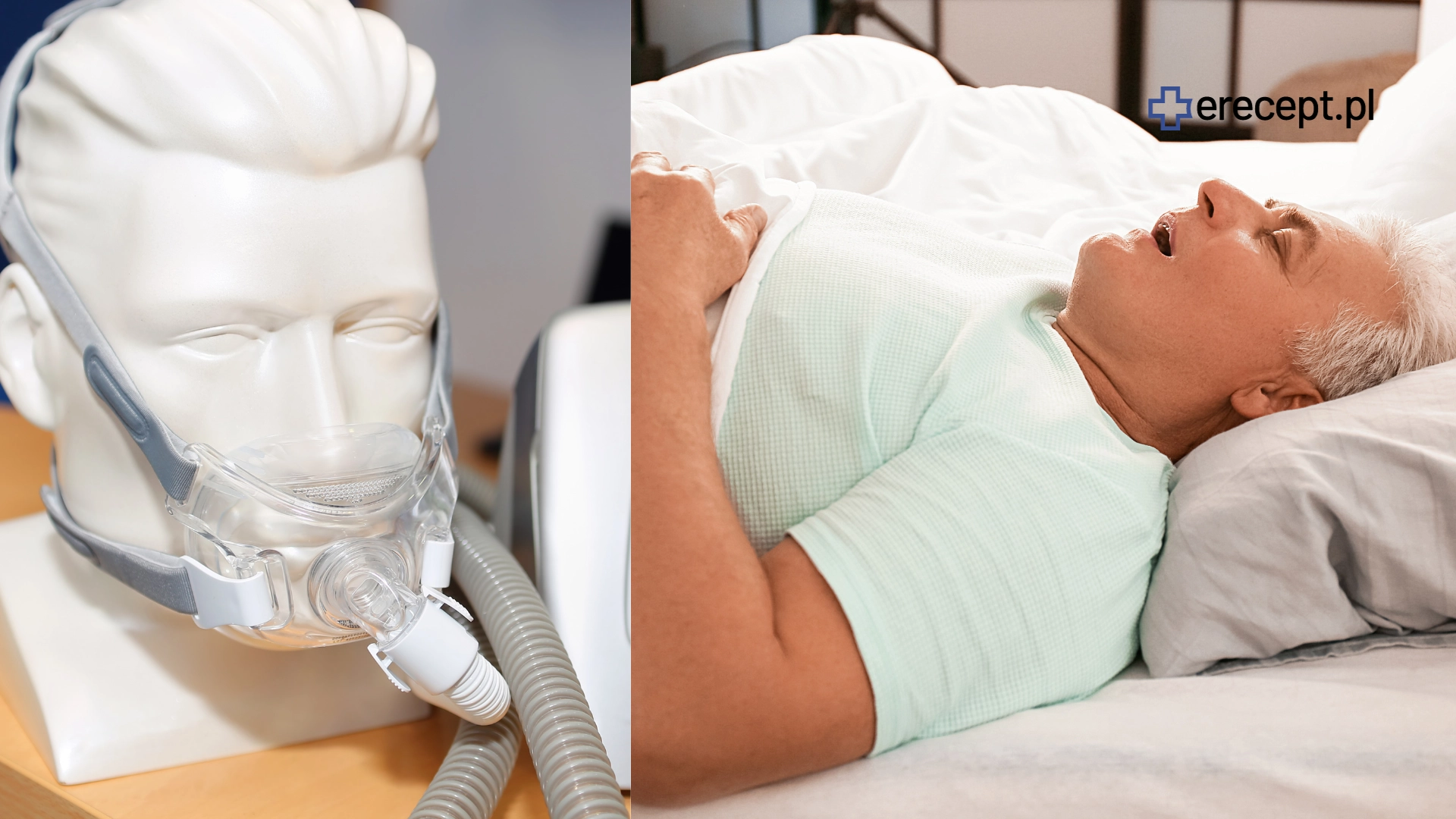
Jako leczenie pierwszego wyboru w przypadku umiarkowanej i ciężkiej postaci obturacyjnego bezdechu sennego oraz w postaci łagodnej z objawami lub/i schorzeniami współistniejącymi jest terapia CPAP.
Terapia CPAP
CPAP (ang. Continuous Positive Airway Pressure "stałe dodatnie ciśnienie w drogach oddechowych") jest to metoda wspomagania oddychania, która dzięki działaniu pompy powoduje wytwarzanie ciągłego nadciśnienia w drogach oddechowych. Mechanizm ten sprawia, że drogi oddechowe są otwarte i nie zapadają się, doprowadzając do bezdechów.
Podczas terapii CPAP może dochodzić do wysychania śluzówek, dlatego warto jest w takiej sytuacji nawilżać powietrze.
Aparat wewnątrzustny
Osoby, które z różnych względów nie są w stanie stosować CPAP mogą zastosować aparat wewnątrzustny. Wyróżniamy dwa typy aparatów:
aparaty wysuwające żuchwę;
aparaty pociągające język.
Zabiegi chirurgiczne
Istnieją również chirurgiczne metody leczenia obturacyjnego bezdechu sennego, takie jak operacje bariatryczne czy zabiegi korekcyjne w zakresie górnych dróg oddechowych (np. tonsilektomia). Leczenie operacyjne z zakresu bariatrii, wpływając na redukcję masy ciała, korzystnie oddziałuje na zmniejszenie nasilenia bezdechu sennego.
Jakie są powikłania bezdechu sennego?
Bezdech senny może doprowadzić do wielu niekorzystnych skutków, dlatego ważne jest, aby w przypadku występowania choroby jak najszybciej rozpocząć leczenie.
Do powikłań bezdechu sennego należą:
nadciśnienie tętnicze oporne na leczenie;
choroba niedokrwienna i zawał serca;
zaburzenia rytmu serca i przewodzenia;
niewydolność serca;
udar mózgu i napady przemijającego niedokrwienia mózgu;
nadciśnienie płucne;
refluks żołądkowo-przełykowy;
depresja, zaburzenia funkcji poznawczych i zaburzenia emocjonalne;
nieprawidłowa tolerancja glukozy, cukrzyca typu 2;
zespół metaboliczny;
wypadki komunikacyjne – chorzy na OBS powodują je 2–7 razy częściej, przede wszystkim wskutek nadmiernej senności w ciągu dnia;
nagły zgon (głównie związany z powikłaniami sercowo-naczyniowymi).
Czy bezdech senny może występować u dzieci?
Choć bezdech senny u dzieci występuje rzadziej niż u dorosłych, może się on również pojawiać się u tej grupy pacjentów, powodując problemy w nauce, zaburzenia zachowania, poranne bóle głowy, zaburzenia wzrastania oraz problemy kardiologiczne.
Do czynników ryzyka występowania bezdechu sennego u dzieci zalicza się:
przerost migdałka gardłowego;
otyłość;
mózgowe porażenie dziecięce, zespół Downa
anomalie czaszkowo-twarzowe i inne.
Do objawów bezdechu sennego u dziecka zalicza się:
chrapanie i przerwy w oddychaniu w nocy;
mowę nosową;
oddychanie przez usta;
nadmierną senność przez dzień – w tym np. zasypianie na lekcjach, problemy w nauce, problemy psychologiczne, takie jak trudność kontrolowania emocji, impulsywność i nadaktywność, a nawet agresja.
Warto pamiętać, że krótkie zatrzymanie oddechu może dosyć często występować u noworodków i nie jest zaliczane do patologii wieku dziecięcego. Leczenie powinno być ustalone indywidualnie z lekarzem po przeprowadzeniu dokładnej diagnostyki.
Do jakiego lekarza zwrócić się z bezdechem sennym?
Diagnostyką i leczeniem bezdechu sennego zajmuje się wiele specjalistów, dlatego pomocne może się okazać zwrócenie się w pierwszej kolejności do lekarza rodzinnego, który po zebraniu wywiadu, zasugeruje, do którego specjalisty warto się udać.
Najczęściej leczeniem zajmuje się laryngolog, ale także pulmonolog, neurolog czy lekarz medycyny snu mogą okazać się niezbędni w procesie leczenia.


